Ao iniciar seu atendimento no ambulatório de Clínica Médica, sua
primeira paciente, Dona Maria, responde o seu “tudo bem, dona Maria?” com:
primeira paciente, Dona Maria, responde o seu “tudo bem, dona Maria?” com:
“Se tivesse tudo bem não estava aqui, doutor. Venho sentindo um aperto
no peito toda vez que faço algum esforço, até ao tomar banho e me vestir, não
consigo mais fazer nada!”
no peito toda vez que faço algum esforço, até ao tomar banho e me vestir, não
consigo mais fazer nada!”
Você já conhece a paciente há muito tempo, sempre muito poliqueixosa. No entanto, a queixa dessa vez foi mais convincente e algumas perguntas vem à cabeça:
– Será dor de origem coronariana?
– Tenho de pedir algum exame para complementação diagnóstica? Se sim,
qual exame? Teste ergométrico, ECO estresse ou Angiotomografia de Coronárias ?
qual exame? Teste ergométrico, ECO estresse ou Angiotomografia de Coronárias ?
– Será que dona Maria
tem risco de morte? Como quantificá-lo ?
tem risco de morte? Como quantificá-lo ?
Enquanto você pensa, D. Maria continua:
“Passei no posto, e o doutor
pediu esse exame ‘de esteira’ que deu positivo.”
pediu esse exame ‘de esteira’ que deu positivo.”
Outros questionamentos surgem:
– Você deve respirar aliviado com o exame que “fechou o
diagnóstico”?
diagnóstico”?
– Era realmente este o próximo passo?
– Qual a informação que este
exame acrescentou?
exame acrescentou?
– Preciso analisar o traçado/detalhes
do exame ou fico satisfeito com o “exame positivo”?
do exame ou fico satisfeito com o “exame positivo”?
– A partir desse resultado, a conduta irá mudar e será necessário solicitar um CATE ?
-Já posso iniciar tratamento para coronariopatia?
CONTEXTO
A queixa de dor torácica no ambulatório é muito comum. Tentaremos
simplificar a abordagem diagnóstica/propedêutica dessa entidade, com foco na abordagem da dor de característica anginosa.
simplificar a abordagem diagnóstica/propedêutica dessa entidade, com foco na abordagem da dor de característica anginosa.
Para isso, o diagnóstico diferencial com dor torácica não
anginosa deve ser feito, através de anamnese e exame físico minucioso, mas não será abordado neste texto.
anginosa deve ser feito, através de anamnese e exame físico minucioso, mas não será abordado neste texto.
O objetivo do texto é criar um passo a passo que facilite o seguimento desses
pacientes e evite solicitação de exames desnecessários. Dados simples – comorbidades, hábitos de vida, história familiar, antecedentes pessoais,
resultados de exames iniciais como radiografia de tórax e ECG – são muito
importantes e devem ser levados em consideração no raciocínio diagnóstico, muitas vezes resolvendo seu ‘problema’ sem maior ‘dor de cabeça’.
pacientes e evite solicitação de exames desnecessários. Dados simples – comorbidades, hábitos de vida, história familiar, antecedentes pessoais,
resultados de exames iniciais como radiografia de tórax e ECG – são muito
importantes e devem ser levados em consideração no raciocínio diagnóstico, muitas vezes resolvendo seu ‘problema’ sem maior ‘dor de cabeça’.
1º PASSO: É ou não é angina?
Temos de ressaltar
algumas características importantes da dor para determinar a probabilidade de que a mesma seja coronariana.
algumas características importantes da dor para determinar a probabilidade de que a mesma seja coronariana.
– 1º: localização (retroesternal ou precordial), qualidade (pressão,
aperto, peso, queimação) e duração (breve, maioria dura cerca de 10 minutos).
aperto, peso, queimação) e duração (breve, maioria dura cerca de 10 minutos).
– 2º: desencadeada por esforço ou estresse emocional
– 3º: melhora com repouso ou uso de nitratos
Sendo assim, dividimos a dor em:
–
Angina Típica: reúne as 3 características
Angina Típica: reúne as 3 características
–
Angina Atípica: 2 características
Angina Atípica: 2 características
–
Dor provavelmente não anginosa: 1 característica
Dor provavelmente não anginosa: 1 característica
‘PULO DO GATO’: dor com segundos de duração e sem relação com esforço (“pontadas
finas no coração”, “agulhadas que vem e vão”) tem pouca probabilidade de ser
coronariana.
finas no coração”, “agulhadas que vem e vão”) tem pouca probabilidade de ser
coronariana.
2º PASSO: Avaliar a probabilidade pré-teste
Após exercitamos nossa anamnese com o paciente, o próximo passo é
confirmar o diagnóstico ou afastar a origem coronariana da dor relatada,
lançando mão de métodos complementares. No entanto, há uma gama de exames que
podem ser solicitados neste momento. Para melhor decisão sobre qual a ser
pedido, avaliaremos a probabilidade pré-teste do paciente (PPT).
confirmar o diagnóstico ou afastar a origem coronariana da dor relatada,
lançando mão de métodos complementares. No entanto, há uma gama de exames que
podem ser solicitados neste momento. Para melhor decisão sobre qual a ser
pedido, avaliaremos a probabilidade pré-teste do paciente (PPT).
Há várias ferramentas e calculadoras para esta avaliação. Prefiremos escala de
Diamond-Forrester modificada (tabela 1), a qual leva em consideração apenas três
informações do paciente: idade, sexo e característica da dor. Entendeu a importância do 1º passo?
Diamond-Forrester modificada (tabela 1), a qual leva em consideração apenas três
informações do paciente: idade, sexo e característica da dor. Entendeu a importância do 1º passo?
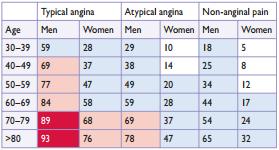 |
| Tabela 1 – Escala de Diamond-Forrester modificada |
Como podemos observar na tabela 2, as sensibilidades e as
especificidades dos testes ficam em torno de 85%. Sendo assim, um teste
diagnóstico só irá acrescentar se a PPT for entre 15-85%. Já que em um paciente
com uma PPT <15%, um exame positivo provavelmente se tratará de
falso-positivo, assim como em um paciente com PPT >85%, um exame negativo
provavelmente será falso-negativo.
especificidades dos testes ficam em torno de 85%. Sendo assim, um teste
diagnóstico só irá acrescentar se a PPT for entre 15-85%. Já que em um paciente
com uma PPT <15%, um exame positivo provavelmente se tratará de
falso-positivo, assim como em um paciente com PPT >85%, um exame negativo
provavelmente será falso-negativo.
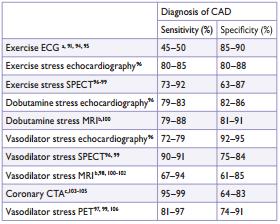 |
| Tabela 2 |
Para fixar:
–
<15% PPT: sem necessidade de exames adicionais, pouca probabilidade de
DAC
<15% PPT: sem necessidade de exames adicionais, pouca probabilidade de
DAC
–
15-85% PPT: exames de grande ajuda diagnóstica
15-85% PPT: exames de grande ajuda diagnóstica
–
> 85% PPT: diagnóstico presumido de DAC ( inicie o tratamento clínico otimizado para todos e, caso queira prosseguir com estratificação ou achar que paciente se beneficiará de revascularização, solicitar CATE)
> 85% PPT: diagnóstico presumido de DAC ( inicie o tratamento clínico otimizado para todos e, caso queira prosseguir com estratificação ou achar que paciente se beneficiará de revascularização, solicitar CATE)
3º PASSO: Confirmar/afastar o diagnóstico – Qual exame pedir?
Muita estatística até agora, mas afinal qual exame devo pedir? Tanto faz ? Há algum preferencial a depender do perfil do paciente? Observe as dicas práticas:
– PPT 15-65%: qualquer exame disponível no seu centro
– PPT 66-85% (probabilidade “intermediária-alta”): preferir exames de imagem (cintilografia, ECO estresse, RM). Preste atenção: esses são os pacientes com maior probabilidade de DAC, sendo assim além do diagnóstico, já teremos informações sobre território acometido e área de isquemia.
E a angioTC de coronárias? Ficou de fora? Este exame é uma opção quando PPT 15-50%.
Lembre-se que a angiotomo tem muito valor quando negativa, por isso é reservada para pacientes com menor probabilidade de DAC (“estou pedindo achando que ela vai dar negativa”).
‘PULO DO GATO’: em pacientes com angina típica limitante (CCS
III-IV), devemos pular esta etapa e solicitarmos CATE para conhecer a anatomia
coronariana, uma vez que estes pacientes possuem maior probabilidade de terem lesões críticas ou de maior
risco – lembrou da Dona Maria do início do texto?
III-IV), devemos pular esta etapa e solicitarmos CATE para conhecer a anatomia
coronariana, uma vez que estes pacientes possuem maior probabilidade de terem lesões críticas ou de maior
risco – lembrou da Dona Maria do início do texto?
* Pacientes com disfunção e angina típica, podemos
também pular etapas e solicitar CATE sem necessidade de outros exames
intermediários.
também pular etapas e solicitar CATE sem necessidade de outros exames
intermediários.
Achou muito confuso? Vamos ajudar:
Probabilidade pré-teste > 85% –> CATE (caso deseje conhecer a anatomia: angina refratária, angina limitante, alto risco). Se não houver intuito de revascularização, você está autorizado a tratar este paciente como DAC e seguir em tratamento clínico, se ausência de alto risco (veja os critérios de alto risco no passo 4)
Angina CSS III-IV –> CATE
Disfunção Ventricular + angina típica –> CATE
4º PASSO: Estratificar o risco
Uma vez fechado o diagnóstico de DAC, devemos estratificar o risco de
mortalidade do paciente. – ‘só se estrafica alguma coisa depois de fechar diagnóstico’. Essa abordagem é válida, pois de acordo com o risco de
mortalidade, tenderemos ou não a ser mais agressivos e avaliaremos prosseguir
com estratificação de forma invasiva (angiografia).
mortalidade do paciente. – ‘só se estrafica alguma coisa depois de fechar diagnóstico’. Essa abordagem é válida, pois de acordo com o risco de
mortalidade, tenderemos ou não a ser mais agressivos e avaliaremos prosseguir
com estratificação de forma invasiva (angiografia).
Seja sincero, sabemos que até hoje, ao checar um teste ergométrico ou
cintilografia miocárdica, você vai direto à conclusão do laudo e observa se o
exame é positivo ou negativo para isquemia. É imperativo estudar com mais
cautela os exames complementares, eles podem te dar muito mais dados do que você pensa.
cintilografia miocárdica, você vai direto à conclusão do laudo e observa se o
exame é positivo ou negativo para isquemia. É imperativo estudar com mais
cautela os exames complementares, eles podem te dar muito mais dados do que você pensa.
Em relação a estratificação de risco, eles são divididos em: baixo risco
(<1% de mortalidade em 1 ano), risco intermediário (1-3% de mortalidade em 1
ano) e alto risco (>3% de mortalidade em 1 ano). Temos de identificar o
paciente de alto risco de acordo com o resultado dos exames:
(<1% de mortalidade em 1 ano), risco intermediário (1-3% de mortalidade em 1
ano) e alto risco (>3% de mortalidade em 1 ano). Temos de identificar o
paciente de alto risco de acordo com o resultado dos exames:
– Teste ergométrico: escore de Duke (considera tempo do exame, valor do
maior infra, presença de angina e sexo) – disponível na Qx Calculate
(aplicativo grátis!) – use o bom senso, paciente que não conseguiu andar muito
por dor + infra importante = alto risco.
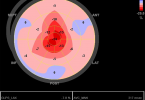
– Cintilografia miocárdica: área de isquemia > 10% ou perda > 10% de FE durante esforço.
– ECO estresse: 3 ou mais segmentos com isquemia induzida.
– Angiotomografia de coronária: lesões significativas de risco (tronco, DA
proximal ou triarterial com acometimento proximal) ou escore de cálcio > 400.
proximal ou triarterial com acometimento proximal) ou escore de cálcio > 400.
Os pacientes que apresentarem alto risco de mortalidade nos testes
diagnósticos devem realizar estratificação invasiva com cateterismo cardíaco para
posterior avaliação de benefício com revascularização miocárdica (ou seja, o paciente
com mais risco é aquele que mais se beneficiaria de uma possível intervenção).
diagnósticos devem realizar estratificação invasiva com cateterismo cardíaco para
posterior avaliação de benefício com revascularização miocárdica (ou seja, o paciente
com mais risco é aquele que mais se beneficiaria de uma possível intervenção).
Alto risco –> CATE
E os pacientes de baixo risco e risco intermediário? O que eu faço com eles? Coloque DAC no cabeçalho da consulta e ofereça tratamento clínico otimizado. Por ora, sem indicação de CATE.
Dica importante: outra forma rápida e útil de estratificação de risco é
a fração de ejeção. Como em outras patologias da Cardiologia, disfunção
cardíaca é marcador de mau prognóstico!
a fração de ejeção. Como em outras patologias da Cardiologia, disfunção
cardíaca é marcador de mau prognóstico!
Leitura sugerida:
– 2013 ESC guidelines on the management of stable coronary artery disease. European Heart Journal (2013) 34, 2949–3003. Disponível aqui