Na prática clínica, tanto em consultórios de cardiologia como de outras especialidades, tem se tornado cada vez mais frequente a substituição da anticoagulação oral com varfarina (medicamento com ação antagonista da vitamina K) pelos chamados novos anticoagulantes orais (NOACs, a saber: rivaroxabana, apixabana e edoxabana como anti-fator Xa e a dabigatrana como inibidor direto da trombina), em vista dos benefícios e da comodidade com o uso dessa última classe. Em situações específicas, por exemplo por dificuldade de compra dado custo ainda elevado no Brasil, pode-se querer também a troca dos NOACs pela varfarina. Estudos publicados após os trials ROCKET-AF com rivaroxabana e ARISTOTLE com apixabana mostraram que uma transição inadequada entre essas medicações aumenta o risco de AVC.
.
Você sabe fazer essas duas tarefas de maneira segura?
.
O documento da European Heart Rhythm Association publicado em 2018 no European Heart Journal aborda aspectos práticos do uso dos NOACs em pacientes com fibrilação atrial e discute de maneira prática os diversos aspectos do uso dessa classe de medicações, baseado em estudos clínicos, farmacocinética e experiência dos autores, por isso recomendamos fortemente a sua leitura.
.
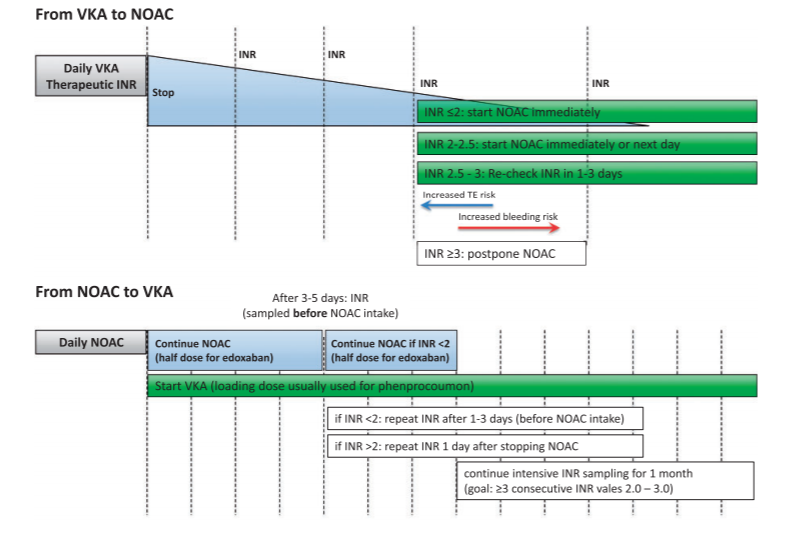
Com base na referência acima, a sugestão para o manejo ideal na troca de anticoagulantes é o seguinte:
.
Varfarina para NOACs:
.
Checar o INR do paciente:
.
- INR ≤ 2: suspender a varfarina e começar os NOACs imediatamente na mesma dose que se iniciaria em quem não usa varfarina (independente de qual for a escolha do NOAC)
- INR entre 2 e 2,5: suspender a varfarina e iniciar os NOACs imediatamente ou (melhor) no dia seguinte, também na mesma dose que se iniciaria em quem não usa varfarina
- INR > 2,5: suspender a varfarina e iniciar os NOACs a depender de dois fatores, (1) o valor real do INR e (2) a meia-vida da varfarina. Sabe-se que a meia-vida da varfarina é de 36-48h, logo, sugere-se que um novo INR seja coletado em 1-3 dias antes da introdução do NOAC, até que chegue em valores abaixo de 2,5.
.
Obs.: este é um esquema proposto pelo consenso europeu descrito acima, de modo a unificar e facilitar o raciocínio na hora da prescrição. Quando se lê a bula dos medicamentos, existe a referência de que: rivaroxabana pode ser iniciada com INR ≤ 3; edoxabana quando INR ≤ 2,5; e apixabana e dabigatrana quando INR ≤ 2.
.
NOACs para Varfarina:
.
O racional aqui é semelhante às situações em que se mantém a heparina de baixo peso molecular (por exemplo, enoxaparina) enquanto se espera que a varfarina atinja o INR alvo (geralmente entre 2,0 e 3,0). Logo, o habitual vai ser iniciar imediatamente a varfarina e manter os NOACs até que se consiga o INR alvo.
.
As doses dos NOACs devem ser as mesmas prescritas para pacientes sem uso prévio de varfarina, no entanto, especificamente a edoxabana, deve-se sempre utilizar a dose de 30mg nesta fase de transição, baseado manejo dos pacientes pós estudo ENGAGE-AF, que mostrou que a dose de 30mg é mais segura no quesito sangramento e também eficaz em prevenção de eventos tromboembólicos.
.
Um problema, no entanto, é que os NOACs podem interagir com o valor do INR e de outros exames de coagulação. Veja a tabela abaixo, também retirada da referência descrita acima:
.
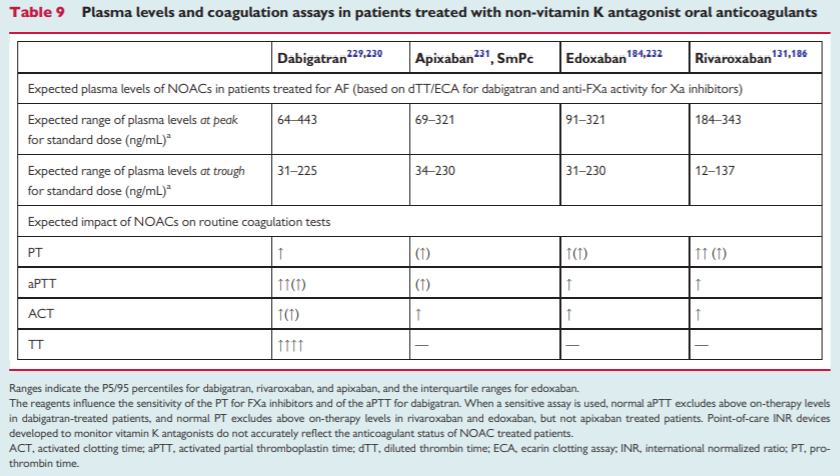
PT: Tempo de Protrombina; aPTT: Tempo de Tromboplastina Parcial Ativada; TT: Tempo de Trombina; ACT: Tempo de Coagulação Ativado; SmPc: Sumário de Características do Produto
.
Observe que o Tempo de Protrombina (“PT” na tabela acima) aumenta ou pode aumentar com todos os NOACs disponíveis. A solução para minimizar esta interferência é, portanto, realizar a coleta do TP imediatamente antes de tomar a próxima dose do NOAC, e realizar coletas frequentes após a suspensão do NOAC, mesmo após atingir o alvo de INR, já que pode haver uma queda no INR.
.
Perceba, portanto, que se o seu paciente possui um alto risco tromboembólico (por exemplo, acidente vascular encefálico isquêmico recente), pode ser mais prudente optar por suspender o NOAC e iniciar um anticoagulante parenteral, por exemplo uma enoxaparina, para que a transição seja mais segura – vale ressaltar que nesse caso, basta iniciar a primeira dose do anticoagulante parenteral no horário correspondente ao que seria a próxima dose do NOAC.
.
A figura abaixo sintetiza o que foi discutido acima:
.
Referências:
- Patel MR, Hellkamp AS, Lokhnygina Y, Piccini JP, Zhang Z, Mohanty S, Singer DE, Hacke W, Breithardt G, Halperin JL, Hankey GJ, Becker RC, Nessel CC, Berkowitz SD, Califf RM, Fox KA, Mahaffey KW. Outcomes of discontinuing rivaroxaban compared with warfarin in patients with nonvalvular atrial fibrillation: analysis from the ROCKET AF trial (Rivaroxaban Once-Daily, Oral, Direct Factor Xa Inhibition Compared With Vitamin K Antagonism for Prevention of Stroke and Embolism Trial in Atrial Fibrillation). J Am Coll Cardiol 2013;61:651–658.
- Granger CB, Lopes RD, Hanna M, Ansell J, Hylek EM, Alexander JH, Thomas L, Wang J, Bahit MC, Verheugt F, Lawrence J, Xavier D, Wallentin L. Clinical events after transitioning from apixaban versus warfarin to warfarin at the end of the Apixaban for Reduction in Stroke and Other Thromboembolic Events in Atrial Fibrillation (ARISTOTLE) trial. Am Heart J 2015;169:25–30
- Steffel J, Verhamme P, Potpara TS, et al. The 2018 European Heart Rhythm Association Pratical Guide on the use of non-vitamin K antagonist oral anticoagulants in patients with atrial fibrillation. European Heart Journal (2018) 39, 1330–1393.
- Ruff CT, Giugliano RP, Braunwald E, Mercuri M, Curt V, Betcher J, Grip L, Cange AL, Crompton AE, Murphy SA, Deenadayalu N, Antman EM. Transition of patients from blinded study drug to open-label anticoagulation: the ENGAGE AF-TIMI 48 trial. J Am Coll Cardiol 2014;64:576–584